腫瘍マーカー検査は「がんを早期発見できる指標」としてよく取り上げられる検査です。しかし、数値が高いのにがんが見つからない場合があるなど「実はあまり意味がないらしい」という情報も耳にすることがあります。
こうしたさまざまな声が飛び交っているため、「どの情報を信じればいいのか分からない」と感じている方も多いのではないでしょうか。特に「数値が1000以上だとどのような状態なの?」「末期がんだと腫瘍マーカーはどのくらい上がるの?」といった疑問を抱え、検査結果をどのように受け止めればよいのか分からず、不安を感じてしまうこともあるかもしれません。
そこで本記事では、「腫瘍マーカーとは何か」という基礎知識を整理し、具体的な検査方法や数値目安の見方や「腫瘍マーカーは意味がない」と言われる理由について解説します。
さらに、がん治療中や経過観察中のケースなどで腫瘍マーカー検査が実際にどのように活用されるかを具体的に紹介し、最後に「ほかの検査との組み合わせ」の重要性をお伝えします。腫瘍マーカーへの理解を深めることで、不安や疑問を解消するお役に立てれば幸いです。
腫瘍マーカーとは
腫瘍マーカーとは、主にがん細胞によって作られるタンパク質などの物質の総称です。がんの種類や臓器ごとに特徴的な腫瘍マーカーがありますが、これらの値だけでがんの有無や進行度、転移の有無を断定できるわけではありません。実際の診断や経過観察、治療効果の評価などでは、画像検査や病理検査といったほかの検査結果も合わせて総合的に判断します。
腫瘍マーカーが高くても、がんであるとは限りませんし、低いからといって必ずがんがないとも言い切れません。また、がんの進行や再発などを追跡する際にも、腫瘍マーカーの値の変化だけでは十分な情報が得られない場合があります。そのため、腫瘍マーカーはあくまでも「目安の一つ」と考え、医師と相談しながら総合的な検査・判断を進めることが大切です。
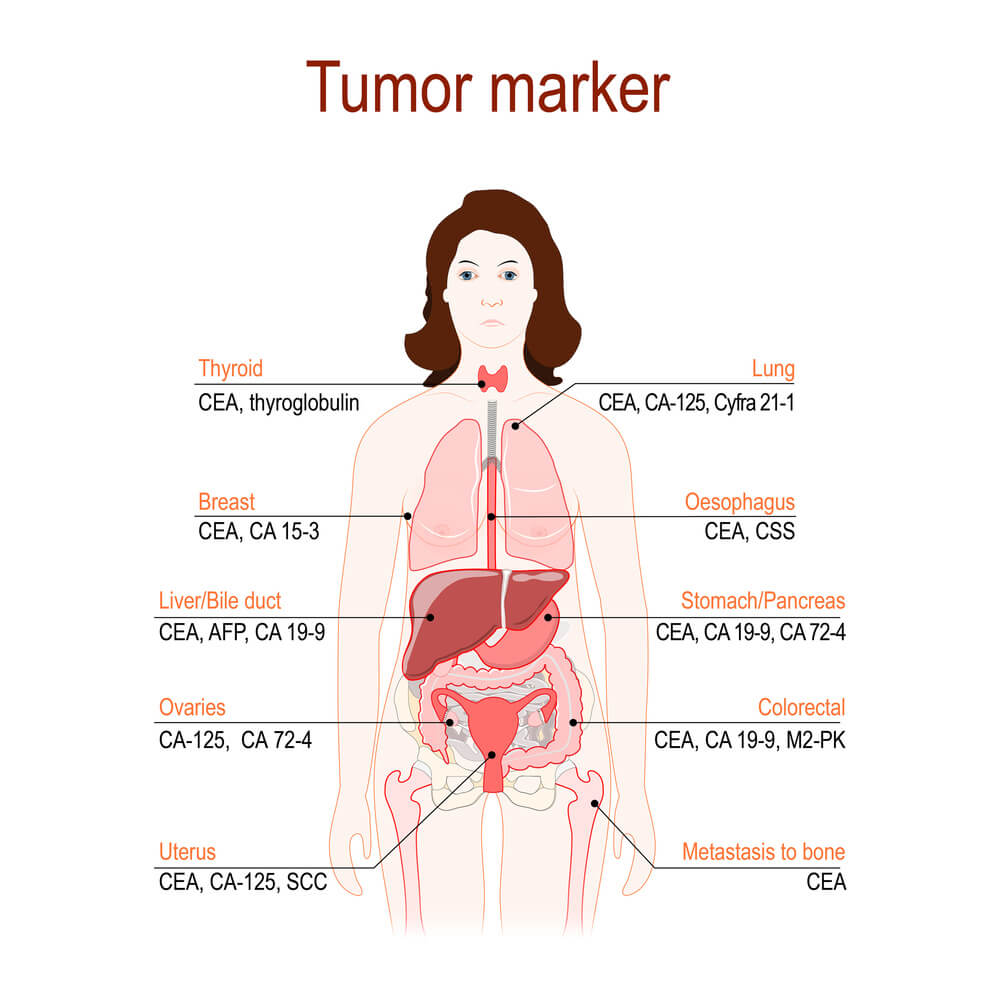
主な腫瘍マーカーとがんの種類を下表にまとめました。
| 主な腫瘍マーカー | がんの種類 |
| CEA | 甲状腺がん |
| CYFRA、CEA、ProGRP、NSE | 肺がん |
| SCC、CEA | 食道がん |
| CEA、CA19-9 | 胃がん |
| CEA、CA19-9 | 大腸がん |
| AFP、PIVKA-Ⅱ、AFP-L3分画 | 肝臓がん(肝細胞がん) |
| CA19-9、CEA | 胆道がん |
| CA19-9、SPan-1、DUPAN-2、CEA、CA50 | 膵臓がん |
| NMP22 | 腎盂・尿管がん |
| NMP22、BTA | 膀胱がん |
| PSA | 前立腺がん |
| CEA、CA15-3 | 乳がん |
| SCC、CA125、CEA | 子宮頸がん |
| CA125 | 卵巣がん |
出典:国立研究開発法人国立がん研究センター がん情報サービス「腫瘍マーカー検査とは」
腫瘍マーカー検査とは

腫瘍マーカー検査は、がん診断の補助、診断後の経過観察や治療の効果判定を確認するために行う検査です。ここでは、検査の目的と検査方法について解説します。
検査の目的
腫瘍マーカー検査には、以下のような目的があります。
がんの診断の補助
腫瘍マーカーの上昇が見られれば、がんの可能性が高まる一つの指標となります。しかし、先述のとおり、腫瘍マーカーだけで診断はできないため、ほかの検査結果と合わせて評価することが大切です。
診断後の経過観察
がんと診断された後、腫瘍マーカーの推移を追うことで、がんの進行具合や再発の兆候をある程度把握できます。ただし、腫瘍マーカーだけでは状況を正確に把握できない場合も多く、やはり画像検査など他の検査と組み合わせて経過を観察します。
治療の効果判定
手術や薬物療法、放射線療法など、がん治療を行った後に腫瘍マーカーの値を測定し、治療の効果がどの程度得られているのかを間接的に判断します。腫瘍マーカーの値が低下していれば治療効果が出ている可能性がありますが、こちらもほかの検査結果と合わせて総合的に確認していきます。
検査方法
腫瘍マーカー検査は、主に血液検査または尿検査によって行われます。
- 血液検査
腫瘍マーカーの種類によっては、採血をして血液中に含まれる腫瘍マーカーの量を測定します。CEAやCA19-9、AFPなど、多くの腫瘍マーカーが血液検査です。 - 尿検査
尿に含まれる腫瘍マーカーを測定する場合もあります。検査の種類や目的、調べたいがんの部位などによって採尿を行い、その中の腫瘍マーカー量を測定します。
いずれも、腫瘍マーカーの数値だけでがんを確定診断することは難しいです。そのため、画像検査(CT、MRI、PETなど)や病理検査(組織検査)などと組み合わせて、最終的に医師が総合的な判断を行います。
腫瘍マーカーの数値目安の見方

腫瘍マーカーは、多くの場合「基準値(正常値)」とされる範囲と、それを超えた場合の「軽度上昇」「中等度上昇」「高度上昇」などに区分されます。しかし、実際にどの程度上昇しているから危険なのかは、マーカーの種類や測定方法、患者さんの背景(喫煙習慣や既往症など)によって異なります。
さらに、腫瘍マーカーの数値だけでは「がんの有無」「がんの進行度」を確定できません。高値であっても実際にはがんが見つからない場合や、逆にがんがあっても数値が基準値内に収まる場合もあるからです。あくまでも他の検査(画像診断や病理検査など)と合わせて、医師が総合的に判断します。
主な腫瘍マーカーと基準値は以下のとおりです。
| 主な腫瘍マーカー | 基準値 |
| AFP | 10.0以下(ng/mL) |
| AFP-L3分画 | 10% |
| CEA | 5.0以下(ng/mL) |
| CYFRA | 3.5以下(ng/mL) |
| CA15-3 | 25.0以下(U/mL) |
| CA19-9 | 37.0以下(U/mL) |
| CA50 | 35.0以下(U/mL) |
| CA125 | 35.0以下(U/mL) |
| DUPAN-2 | 150以下(U/mL) |
| NMP22 | 12.0未満(U/mL) |
| NSE | 16.3以下(ng/mL) |
| PIVKA-Ⅱ | 40未満(mAU/mL) |
| ProGRP、 | 81未満(pg/mL) |
| PSA | 4.00以下(ng/mL) |
| SCC | 2.5以下(ng/mL) |
| SPan-1 | 30以下(U/mL) |
| 【ポイント】同じ腫瘍マーカーでも、がん以外の要因で数値が上昇する場合があります。低い数値でも、がんが存在しないと確定できるわけではありません。診断や治療方針の決定は、画像検査や病理検査などの結果と併せて総合的に判断します。 |
- 同じ腫瘍マーカーでも、がん以外の要因で数値が上昇する場合があります。
- 低い数値でも、がんが存在しないと確定できるわけではありません。
- 診断や治療方針の決定は、画像検査や病理検査などの結果と併せて総合的に判断します。
末期がんだと腫瘍マーカーの数値はどのくらい?
腫瘍マーカーの値が「高度上昇」と診断されるのは、通常の基準値よりも大幅に高い値を示した場合です。末期がんの場合、がん組織が広範囲にわたって増殖している可能性が高いため、腫瘍マーカーが非常に高い数値となるケースも少なくありません。
末期がんの状態では、がん細胞が原発巣(最初に発生したがん)だけでなく、体の他の部位(肝臓や肺、骨など)に転移していることが多いです。そのため、腫瘍マーカーの上昇が著しくなる可能性もあります。しかし、数値が高いとしても転移や末期がんを意味するわけではないので、医師の判断が必要です。
CEAの腫瘍マーカーが1000以上だとどうなる?
CEA(がん胎児性抗原)は、大腸がんや胃がん、肺がんなど幅広いがんで上昇しやすい腫瘍マーカーです。
基準値は一般的に5 ng/mL以下とされるため、1000 ng/mL以上は非常に高く、がんが進行している可能性が示唆されます。
しかし、どれほど高値であっても、画像検査や病理検査で確認しなければ実際のがんの状態は分かりません。また、生活習慣や薬の影響により値が上昇することもあります。
数値はあくまで目安としてとらえ、総合的に評価することが大切です。
腫瘍マーカーは意味ないと言われる理由

腫瘍マーカーは、がんの診断や経過観察に役立つ一方で、いくつかの限界が存在します。そのため「腫瘍マーカーは意味ない」と誤解されたり、過度な期待や不安を抱かれたりすることがあります。
主な理由は以下の4つです。
感度・特異度ともに高いとは言えない
腫瘍マーカー検査は、感度(がんを見つけ出す能力)と特異度(がん以外には反応しない能力)が必ずしも高いわけではありません。
- 感度が十分でない場合:がんがあるのに腫瘍マーカーが上昇しない「見逃し」が起こることがあります。
- 特異度が十分でない場合:がん以外の要因でも数値が上昇してしまい、「偽陽性」を引き起こす可能性があります。
がん以外の要因で数値が変動する
腫瘍マーカーの値は、加齢・喫煙・飲酒・炎症性疾患・肝機能障害など、がん以外の要因でも変動します。例えば前立腺特異抗原(PSA)は前立腺肥大症でも上昇することがありますし、喫煙者はCEA(がん胎児性抗原)が通常よりやや高く出ることもあります。このため、数値が高い場合でもがんがあるとは限りません。
早期がんの発見に向いていない(※PSAは例外)
腫瘍マーカーは、がんがある程度進行して初めて明確に上昇するケースが多いため、早期がんの発見には向いていないとされています。唯一の例外としては、前立腺がんの腫瘍マーカーであるPSAが比較的早期から上昇傾向を示すため、早期発見に活用されることがあります。
腫瘍マーカー検査だけでがんの診断を確定できない
腫瘍マーカー検査は、あくまでも「がんの疑いを深める」ための目安にすぎません。たとえ腫瘍マーカーの値が高くても、それだけでがんが確定されるわけではなく、画像検査(CT・MRI・PETなど)や内視鏡検査、病理検査などを合わせて行うことで、最終的な診断に至ります。
逆に、腫瘍マーカーが正常でもがんが見つかる場合があるため、数値の低さを過信することも危険です。
腫瘍マーカー検査は受けるべき?

「がんの診断を確定できないなら、腫瘍マーカー検査はあまり意味がないのでは…」と感じるかもしれません。しかし、がんのリスクが高いなどの場合では、腫瘍マーカー検査が重要な役割を果たすこともあります。
腫瘍マーカー検査は、早期がんの発見には向いていないとされる一面もありますが、すでにがんと診断された方や、がんのリスクが高い方にとっては有益な情報を得る方法です。ここでは、具体的にどのようなケースで腫瘍マーカー検査を受けるのが望ましいかを見ていきましょう。
がん治療後で経過観察中のケース
がんの手術や放射線治療、抗がん剤などの治療が完了した後、再発や転移を早期に発見するために、定期的に腫瘍マーカー検査を行うことがあります。
- 再発や転移の徴候をとらえやすい
腫瘍マーカーが高値傾向を示した場合、以前に治療したがんが再発している可能性や、新たに転移が起きている可能性を示唆する場合があります。 - 早期対応につながる
早めに異常値が見つかれば、追加の画像検査や病理検査によって早期に対策(再手術や治療方針の変更など)を検討できるため、患者さんにとってもメリットがあります。
がん治療中で効果測定が必要なケース
がん治療を継続している場合、治療によって腫瘍マーカーがどのように変動するかを見ることで、治療の効果を客観的に評価することができます。
- 治療の効果が数値に反映しやすい
手術後や抗がん剤・放射線治療中は、がん組織が縮小すれば腫瘍マーカーが低下し、効果が得られていない場合は逆に上昇したり横ばいになったりすることがあります。 - 治療方針の見直しに役立つ
腫瘍マーカーの推移を見ながら、必要に応じて治療方針や使用する薬を変更する判断材料になることがあります。ただし、腫瘍マーカーのみで最終決定を行うわけではなく、画像検査や症状の変化などとも併せて総合的に判断します。
特定の疾患のリスクが高いケース
家族歴がある場合や、遺伝性のがん症候群など、特定のがんのリスクが高いとされる方にとっては、腫瘍マーカー検査がご自身のリスク管理に役立つ場合があります。
- 家族歴によるリスクの把握
近親者に同じ種類のがんを患った方がいるなど、統計的に罹患リスクが高い場合、腫瘍マーカー検査を定期的に行うことで変化を早期にとらえやすくなります。 - 医師と相談しながらの検査計画
リスクが高い方にとっては、通常の人間ドックや健康診断に加えて腫瘍マーカー検査を追加することが勧められる場合があります。検査の種類やタイミングは、主治医や専門医と相談しながら決定すると安心です。
腫瘍マーカーは複数の検査と組み合わせるのがおすすめ
腫瘍マーカー検査は、がんの早期発見や再発・転移のチェック、治療効果の判定などに役立ちますが、単体でがんを確定診断できるわけではありません。値が高くてもがんが見つからない場合や、反対にがんがあっても腫瘍マーカーが正常範囲内に収まる場合もあるため、画像検査(CTやMRIなど)や病理検査(組織検査)といった、ほかの検査と併せて判断することが重要です。
最近では、自宅で手軽にがんのリスクを調べられる検査キットも登場しています。その一つが、唾液を使ったサリバチェッカーです。慶應義塾大学先端生命科学研究所の研究成果をもとに開発されたこの検査キットは、唾液中のがん代謝物を超高感度分析装置で測定し、AI解析を用いてがんリスクを評価します。一部のがんについては高い精度が報告されており、自宅で健康状態をチェックするのに役立ちます。
ただし、サリバチェッカーはがんを確実に診断するものではなく、あくまで「リスクを知るための道具」です。リスクの高い結果が出た場合は、病院での詳しい検査やがん検診を受けることで、早期発見や適切な対応につなげられます。
がんの早期発見や予防を目指すなら、まずはサリバチェッカーのような簡単な検査を活用してみてはいかがでしょうか。